
Quarant’anni fa, la legge n.180/78, nota come legge Basaglia, sancì come una grande rivoluzione la fine di una prigionia istituzionalizzata chiamata manicomio. Fu un provvedimento quadro che levò un velo dagli occhi della società, ribaltando il paradigma malattia mentale uguale pericolosità sociale per spostare l’orizzonte dal fronte securitario a quello medico. La sofferenza mentale non era più una questione di ordine pubblico, ma di welfare e di diritto alla salute. Basaglia costruì così in quegli anni le fondamenta del suo tempio di sapere medico-scientifico: non ci poteva essere nessuna possibilità di cura in un rapporto tra la società e la persona con disturbi mentali – anche se in manicomio non finirono solo persone “malate” – che prevedesse l’uso della forza fisica, del controllo sociale o della repressione. Il manicomio di allora, sintesi di tutte queste pratiche, andava necessariamente superato. Eppure oggi molte persone con patologie mentali più o meno gravi sono ancora internate in strutture o nascoste all’interno delle proprie case. Non sono mai state portate alla luce del sole, liberate, integrate nella società come voleva Basaglia. Le mancate applicazioni regionali della legge, le proposte di revisione distorte, gli abusi e i tagli alla sanità che tradiscono la garanzia della continuità della cura e il ricorso a pratiche che vanificano la riabilitazione dei pazienti, segnano un ritorno a certe logiche pre-Basaglia. Oggi, poi, da una parte la fragilità dei servizi di salute mentale sul territorio rinnega il principio della cura come diritto, e dall’altra la sensibile mancanza di assistenza viene in qualche modo supportata faticosamente da una particolare quanto popolare forma di welfare all’italiana: la famiglia.




Curare una sofferenza mentale a Milano o a Reggio Calabria non dipende tanto dai rivoluzionari principi della legge 180, ma dalla capacità della politica e delle amministrazioni regionali di tenerle fede. La legge Basaglia è ancora attuale, ma rischia di essere un gigante dai piedi d’argilla nell’Italia dei governi lampo. L’indebolimento generale dei servizi territoriali di salute mentale a causa dei numerosi tagli alla spesa sanitaria – che conseguentemente spostano il tema della salute mentale da una logica di riabilitazione sociale e medica complessa, continua e inserita nella società e nel territorio, a una che si occupa in prevalenza della gestione di episodi acuti con largo uso di ricoveri, contenzioni fisiche e farmacologiche – dimostra forse che abusi e applicazioni incomplete possono in ogni momento tradirne la memoria e gli insegnamenti. I problemi nell’applicazione della 180 non sono materia sconosciuta alla politica, né rappresentano il grido deciso dell’associazionismo o della comunità medico-scientifica. È del 2013 uno dei documenti più completi sulla situazione dei servizi per la salute mentale in Italia. Si tratta della relazione finale della Commissione parlamentare di inchiesta sull’efficacia e l’efficienza del servizio sanitario nazionale presieduta dall’ex senatore Ignazio Marino.

La legge Basaglia presta grande attenzione alla medicina territoriale, ossia alla capacità del territorio di offrire da vicino, con soggettività e regolarità, l’assistenza al paziente evitando proprio quegli episodi acuti trattati nei reparti psichiatrici degli ospedali che sono perlopiù sintomo di abbandono del rapporto paziente-psichiatra-operatore-servizio. Il carico sulle famiglie dei malati è quindi grande se a livello nazionale i CSM (Centri di Salute Mentale) – il primo servizio di riferimento per persone con disagio psichico dove dovrebbero operare tutte le varie figure necessarie alla riabilitazione – sono aperti per fasce orarie ridotte, spesso solo di giorno e per 5 giorni alla settimana; e se i Dipartimenti di Salute mentale presenti sul territorio vanno diminuendo di numero, vengono accorpati, o devono rispondere a bacini di utenza sempre più ampi a seguito di spending review molto rigide. Per esempio, una persona cresciuta in una zona di una città può essere trasferita nella parte opposta per ricevere assistenza, con la conseguente perdita dei suoi punti di contatto essenziali, delle sue relazioni affettive e sociali. Viene meno così la possibilità della persona di continuare a vivere non isolata, in un contesto che conosce e nel quale è inserita pienamente. Indebolire questi presidi sul territorio ha la conseguenza di concepire il benessere di chi prova una sofferenza psichica, basandosi in larga parte sull’urgenza dei reparti psichiatrici negli ospedali e sulla somministrazione farmacologica. Per Basaglia, ma non solo, questa non rappresenterebbe esattamente la via più efficace per il miglioramento delle condizioni di sofferenza mentale.
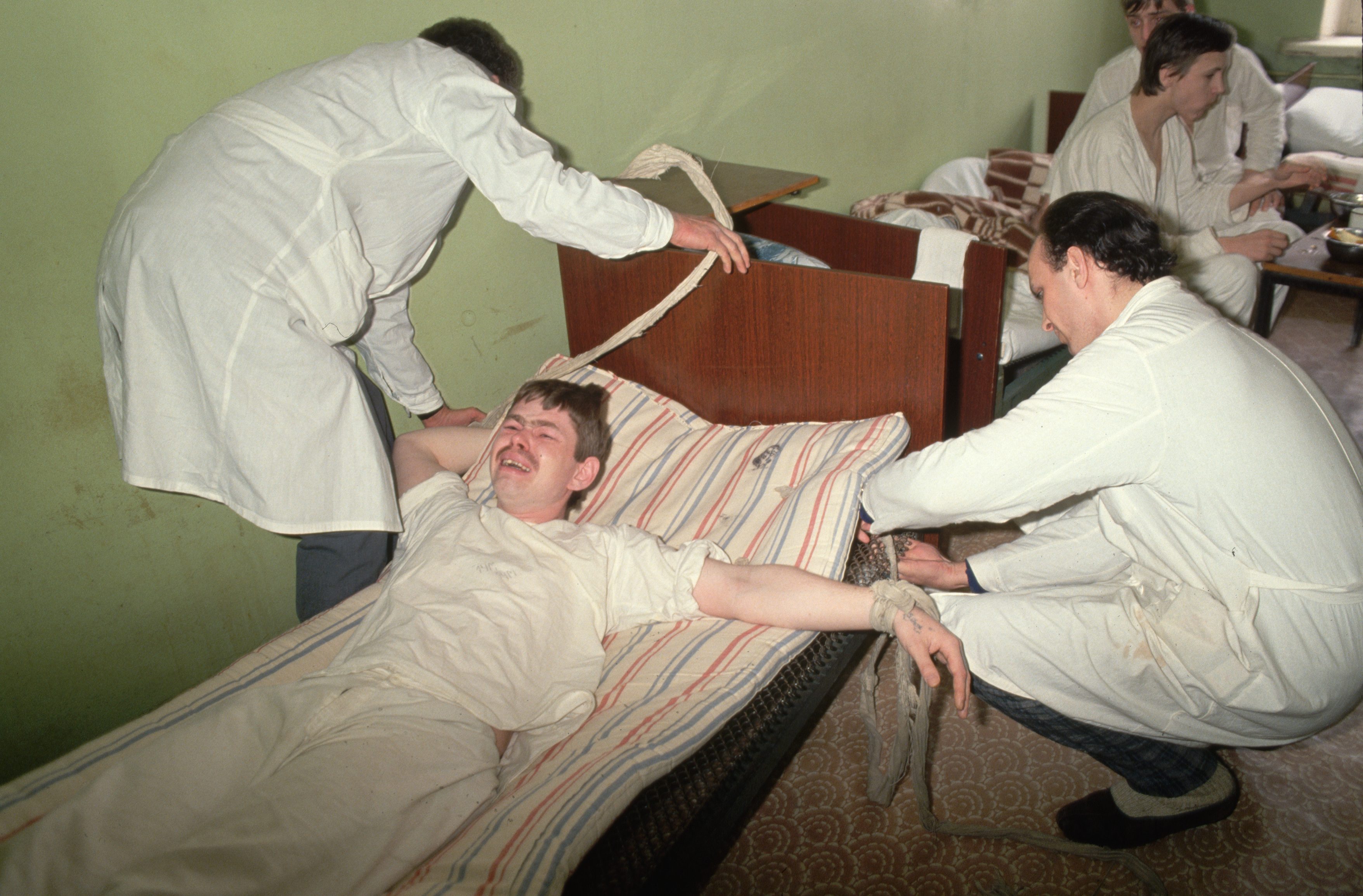
“Chi vive la condizione della sofferenza mentale,” ci dice Gisella Trincas, Presidentessa della onlus U.N.A.SA.M., la più importante rete nazionale di Associazioni per la Salute Mentale, “non ha il problema della somministrazione del farmaco in famiglia. Tutto è molto più complesso. Se non hai un buon servizio di salute mentale aperto 24 ore su 24 con tutte le figure di cui c’è bisogno, soprattutto gli psicologi, che oggi scarseggiano, è chiaro che poi intervieni con i TSO. Un numero elevato di TSO significa che il servizio fa acqua da tutte le parti.” Il Servizio psichiatrico di diagnosi e cura dell’ospedale (Spdc), dove avvengono i TSO e i ricoveri forzati, è invece praticamente l’unico servizio del territorio che risponde nell’arco di 24 ore. L’Spdc in 8 casi su 10 è un luogo chiuso per i ricoverati e per le famiglie dei ricoverati, che fa pensare ai reparti dalle porte blindate, ai videocitofoni, alla privazione degli effetti personali, alle pratiche di contenzione utilizzate come terapia, il posto dove l’immagine della sofferenza mentale “viene affrontata più per ridurne i comportamenti devianti che per farsi carico della sofferenza della persona”. Nel 60% dei casi le strutture Spdc fanno ricorso a pratiche di contenzione meccanica: ossia la legatura di polsi e caviglie del paziente. Da anni, diverse associazioni che si occupano di diritti umani denunciano la scarsa applicazione delle regole per il TSO nei reparti psichiatrici e i tanti abusi registrati. L’Spdc rimane tuttavia un luogo destinato alla cura di quegli stati acuti che esasperano famiglie e pazienti, e che si potrebbero invece tentare di prevenire con la garanzia della continuità della cura. La situazione varia da regione a regione ma, come sottolinea sempre la Commissione parlamentare d’inchiesta nella parte dedicata alle proposte di intervento, esiste anche un tema di scarsa trasparenza nell’esercizio del TSO, tanto da proporre un registro specifico in doppia copia da inviare ogni volta alla Asl.

C’è chi puntualmente alla problematica del carico sulle famiglie propone di rispondere con un ritorno al passato, con disegni di legge sull’assistenza psichiatrica che introducono un trattamento sanitario necessario e senza consenso, prolungato ulteriormente nel tempo, che al contrario della legge Basaglia – dove già per quello obbligatorio, che mette come paletto la dignità del paziente, la sua accettazione della cura e il no alla violenza fisica, si registrano gravi violazioni – rafforza l’idea del ricovero coatto e della necessità della contenzione a lungo termine. Purtroppo c’è infine un ultimo dato da considerare. Per una serie di causa diverse, alcuni disturbi mentali non migliorano o non guariscono. Un tempo, come sottolinea l’ex direttore del progetto di chiusura dell’ospedale psichiatrico Santa Maria della Pietà di Roma, Tommaso Losavio, in un documento video dell’archivio del Museo della Mente, questi insuccessi, limiti dolorosi di tutte le epoche, venivano “nascosti” nei manicomi. Oggi li stiamo affrontando con un ritorno a leggi che parcheggiano i pazienti in strutture riabilitative a lungo termine che di riabilitativo finiscono per avere molto poco, che sono avulsi dal contesto sociale o che non stimolano l’autonomia della persona, un ritorno ad aspetti che ripropongono vecchi schemi di occultamento dei limiti politici, amministrativi e scientificidel trattamento delle problematiche attinenti la salute mentale, come la ghettizzazione o lo stigma negativo che inevitabilmente viene attribuito al malato come persona pericolosa. La ratio della legge Basaglia non risiede certo in questa riviviscenza di un clima di profonda emarginazione delle persone con problematiche psichiatriche rispetto al mondo dei cosiddetti “normali”, oppure nella pesante delega che viene conferita ai loro familiari che, per quanto pervasi da un amore profondo, si ritrovano a gestire da soli le difficoltà delle disabilità psichiche.
